Artículos destacados

Un nuevo coronavirus, una nueva epidemia, muchas incógnitas

Adelaida Sarukhan*
última actualización: 07 de mayo de 2021
La epidemia está evolucionando de manera muy rápida y con ello, el conocimiento que tenemos sobre este nuevo virus. De no saber nada de él a principios del 2020, la comunidad científica ya ha logrado aislarlo, secuenciarlo, identificarlo y desarrollar pruebas para diagnosticarlo.
Sin embargo, como sucede con toda nueva epidemia, sigue habiendo muchas incógnitas que se irán resolviendo a medida que ésta evolucione y a medida que los científicos logren entender más sobre el comportamiento del virus.
En esta página, ofrecemos información relevante sobre el virus y la pandemia, a través del contenido que sigue y enlaces a contenidos más específicos como artículos de análisis y opinión, y vídeos.
COVID-19: Novedades científicas |
Documentos de análisis | COVID-19 y estrategia de respuesta |
 Ayúdanos a investigar contra la COVID-19. ¡Haz un donativo! |
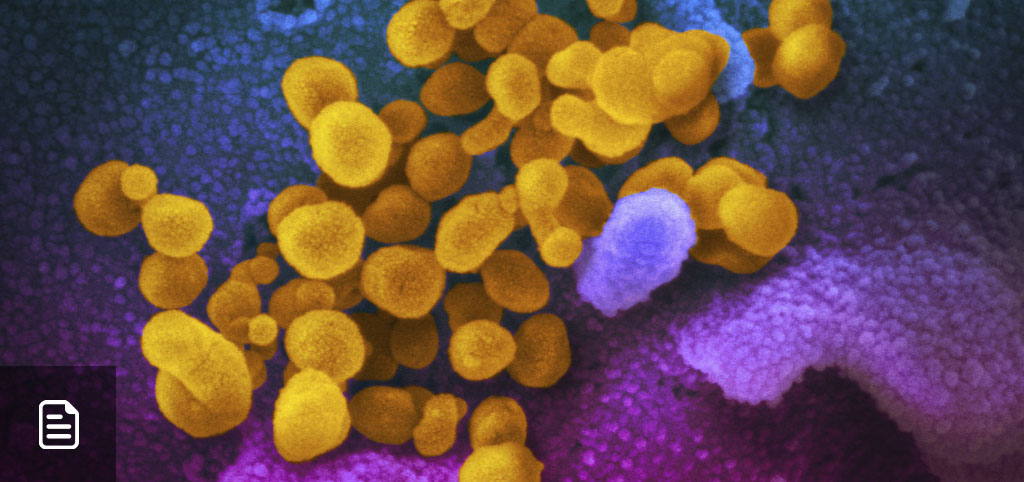
1. ¿Qué es el coronavirus SARS-CoV2 o la COVID-19?
El nuevo coronavirus, primero llamado 2019-nCoV y rebautizado con el nombre SARS-CoV2 (el virus) y COVID-19 (la enfermedad), pertenece a la familia de los coronavirus, llamados así por una especie de picos en la superficie del virus que asemejan una corona. La gran mayoría de los coronavirus descritos se han aislado de aves o mamíferos, especialmente murciélagos.
El SARS-CoV2 se llama así porque tiene una secuencia genética muy parecida a la del SARS, otro coronavirus que apareció por primera (y única vez) en el 2002 y causó una pandemia con más de 8.000 personas infectadas y 800 muertes. Otro coronavirus que causa enfermedad grave en humanos es el MERS-CoV, que se identificó por primera vez en el 2012 en el medio oriente y está asociado con camellos.
2. ¿Cómo surgió el SARS-CoV2?
El virus SARS-CoV-2 es muy parecido a otros coronavirus que se han aislado de murciélagos. Aunque aún se desconoce exactamente cómo, cuándo y dónde emergió el virus del SARS-CoV-2, se piensa que lo más probable es que haya saltado del murciélago a un mamífero intermediario (quizás un pangolín) y de ahí al humano. El primer brote de casos se asocia con un mercado de animales silvestres en la ciudad de Wuhan. Sin embargo, una misión liderada por la OMS ha llegado a la conclusión de que probablemente el mercado sirvió como amplificador del brote, pero que los primeros casos ocurrieron antes y fuera del mercado.
3. ¿Cómo se transmite el nuevo coronavirus SARS-CoV2?
La vía principal de transmisión del nuevo coronavirus es por vía aérea, a través de pequeñas gotas que se producen cuando una persona infectada tose, estornuda o habla, así como de aerosoles (gotas más pequeñas capaces de permanecer suspendidas durante varias horas) que se acumulan en lugares cerrados y mal ventilados. El virus también se puede transmitir al tocarse ojos, nariz o boca tras tocar superficies contaminadas, aunque esta vía de contagio no parece ser muy frecuente.
A diferencia del SARS, que se transmite solo cuando la persona presenta síntomas, este nuevo coronavirus se puede transmitir uno o dos días antes de la aparición de síntomas (presintomáticos) o incluso si la persona no presenta síntomas (asintomáticos). Esto dificulta considerablemente las medidas de contención de la epidemia y es la razón por la que todas las personas deben usar cubrebocas y respectar la distancia social.
El SARS-CoV2 ha demostrado que puede transmitirse de una persona a otra con bastante facilidad. De momento, la OMS estima que la tasa de contagio (R0) del virus es de 1,4 a 2,5, aunque otras estimaciones hablan de un rango entre 2 y 3. Esto quiere decir que cada persona infectada puede a su vez infectar a entre 2 y 3 personas, aunque se ha visto que pueden haber personas o eventos “supercontagiadores”- se piensa que el 20% de casos es responsable del 80% de contagios.
Para controlar una epidemia, la R0 necesita disminuir por debajo de 1.
¿Cómo se diagnostica la enfermedad, o COVID-19?
Infección activa: Buscar al virus. El SARS-Cov2 se encuentra principalmente en las vías respiratorias. Por ello, las pruebas de diagnóstico moleculares, que consisten en amplificar secuencias génicas del virus por PCR requieren hacer un frotis de nariz, garganta o faringe para detectar la infección. Es importante señalar que las pruebas por PCR no distinguen entre virus viable y fragmentos del virus. Además, el resultado puede depender del momento o la manera en que se tome la muestra.
Otras pruebas, que detectan proteínas del virus (tests rápidos de antígenos), son menos sensibles (es decir, no detectan a todas las personas infectadas) pero tienen la ventaja de ser más rápidas y son capaces de detectar a personas con alta carga viral y por lo tanto altamente infecciosas.
Infección pasada: Buscar anticuerpos. Otro tipo de diagnóstico es una prueba que detecta anticuerpos contra el virus. En este caso, una muestra de sangre es suficiente. Esta prueba detecta personas que ya han estado expuestas al virus y que por lo tanto pueden ser inmunes al mismo. Por el momento, las pruebas serológicas que se están usando varían mucho en sensibilidad (capacidad de detectar casos positivos) y especificidad (capacidad de diferenciarlo de otros virus), por lo que hay que interpretar los resultados con cautela. Además, el hecho de tener anticuerpos contra el virus no garantiza que se tiene inmunidad contra el mismo. Inversamente, se ha observado inmunidad celular (células T específicas del virus) incluso en pacientes recuperados que no tienen niveles detectables de anticuerpos.
|
|
4. ¿Cuáles son los síntomas de la COVID19?
Los síntomas principales son fiebre, tos y dificultad para respirar. Sin embargo, en un pequeño porcentaje de pacientes, los primeros síntomas pueden ser dolor de cabeza, nausea o diarrea. De hecho, el virus también puede infectar otras células del cuerpo, incluyendo células del tracto digestivo, lo cual explicaría las diarreas y la presencia de ARN viral en muestras fecales.
La pérdida de gusto y olfato parece ser frecuente y podría ser uno de los primeros signos de la enfermedad.
Una inflamación excesiva
El SARS-CoV-2 comienza por replicarse en la parte superior del tracto respiratorio (garganta) y, en los casos más severos, llega hasta los pulmones donde puede causar graves daños (neumonía y dificultad respiratoria aguda). El virus también puede infectar a las células que tapizan los vasos sanguíneos así como a otros órganos incluyendo el corazón, el hígado, los riñones y el páncreas. Todo esto puede causar una respuesta inflamatoria excesiva - y potencialmente letal- en estados avanzados de la enfermedad.
La respuesta inflamatoria también podría provocar lesiones cutáneas como por ejemplo sarpullido o enrojecimiento de los dedos del pie, observados en algunos pacientes. El aumento reciente de casos pediátricos con síndrome inflamatorio multisistémico (similar a la enfermedad de Kawasaki) también podría deberse a esta respuesta inflamatoria excesiva frente al coronavirus. Es importante sin embargo destacar que se trata de casos raros.
Periodo de incubación
La OMS ha estimado que el periodo de incubación (entre la infección y la aparición de síntomas) está entre dos y catorce días, aunque la gran mayoría los desarrolla entre 5 y 7 días.
¿Cómo de letal es?
La tasa de letalidad del nuevo coronavirus era una de las grandes incógnitas al inicio de la pandemia. Esto se debe a que no todas las personas infectadas por el virus desarrollan síntomas y las que sí los desarrollan lo hacen con diferentes grados de gravedad: desde síntomas leves y moderados hasta enfermedad grave, neumonía, y muerte. Según un análisis de los 72.342 casos diagnosticados en China a fecha del 11 de febrero, la enfermedad es leve para el 81% de los pacientes, un 14% presenta síntomas más graves, y un 4-5% entra en estado crítico. Datos más recientes de catorce países europeos indican que alrededor del 40% de casos confirmados ha sido hospitalizado, y que 2% de dichos casos acaba en cuidados intensivos.
La gran mayoría de las muertes ocurren en personas mayores de 65 años y/o aquellas que ya tenían alguna otra enfermedad o condición crónica. Los principales factores de riesgo incluyen la hipertensión, la diabetes, la enfermedad cardiovascular y la obesidad . Los hombres parecen ser más vulnerables a desarrollar enfermedad grave que las mujeres. En cambio, la población infantil es poco susceptible a la enfermedad, aunque sí parece infectarse, pero aún no se sabe qué tanto contribuye a transmitir el virus.
Los datos iniciales apuntaban a una tasa de letalidad alrededor del 2% (lo cual quiere decir que por cada 100 casos confirmados, mueren dos personas), pero estas primeras estimaciones no incluían los casos asintomáticos o los casos sintomáticos pero no diagnosticados. Un estudio más reciente estima que la tasa ajustada de mortalidad en China fue del 1,4% para los casos confirmados y del 0,66% si se incluyen casos infectados pero no diagnosticados. Otro estudio basándose en datos de Italia estima que la tasa de letalidad en la región de Lombardía fue de 0,84 por cada 100 casos infectados.
Primeros datos para España: Los primeros resultados de seroprevalencia (presencia de anticuerpos en la sangre) indican que, entre enero e inicios de mayo de este año, alrededor del 5% de la población española fue infectada por el coronavirus. Esto significa que en España la tasa de letalidad fue alrededor del 1% (una muerte por cada 100 personas infectadas).
Con el avance de la pandemia, se observa claramente que la tasa de letalidad varía entre países (aproximadamente entre 1 y 10% de casos confirmados), y que esto depende del número de personas diagnosticadas y otros factores como el porcentaje de gente mayor o con condiciones crónicas, y la capacidad sanitaria del país.
En todo caso, la tasa de letalidad de la COVID-19 es menor que la del SARS (10%) y podría ser hasta 10 veces mayor que la de la gripe estacional (que se sitúa por debajo del 0,1%).
|
|
5. ¿Cómo se trata la enfermedad, o COVID-19?
Los tratamientos
Para ganar tiempo, la comunidad médica comenzó probando algunos medicamentos que ya existían en el mercado, y que podrían tener un efecto sobre el nuevo coronavirus. Algunos ejemplos fueron el antiviral remdesivir (inicialmente probado contra el virus del Ebola) y un tratamiento contra el VIH (lopinavir/ritonavir), así como la cloroquina (un viejo medicamento antimalárico). Algunos fármacos capaces de modular la respuesta inmune, como por ejemplo moléculas que bloquean la interleucina 6, también se probaron, con algunos resultados alentadores. Esto es porque, en pacientes con enfermedad grave, el daño a los tejidos es provocado no sólo por el virus sino también por un exceso de mediadores inflamatorios (la llamada tormenta de citocinas).
Los medicamentos "reutilizados" que por el momento han demostrado tener un efecto en ensayos clínicos controlados son el remdesivir (acorta en unos días la estancia en cuidados intensivos) y los esteroides (la dexametasona disminuye la mortalidad en pacientes graves).
Entre los fármacos específicos contra el SARS-CoV-2, los cócteles de anticuerpos monoclonales han demostrado ser eficaces en limitar la progresión de la enfermedad si se administran en las primeras fases de la misma.
Prevención
Las medidas básicas de prevención son: lavarse las manos con frecuencia, taparse la boca al estornudar o toser, y usar mascarilla. Además, es importante evitar espacios cerrados, concurridos, y mal ventilados.
En zonas con alta transmisión del virus, también se han implementado medidas más estrictas de distanciamiento social (limitar eventos que congreguen muchas personas, promover el teletrabajo, evitar desplazamientos innecesarios, y guardar una distancia de al menos un metro con otras personas, entre otras medidas). Estas medidas, junto con el uso de mascarillas, están contribuyendo a ralentizar la propagación del virus en la comunidad y evitar así el desbordamiento de los sistemas de salud.
|
|
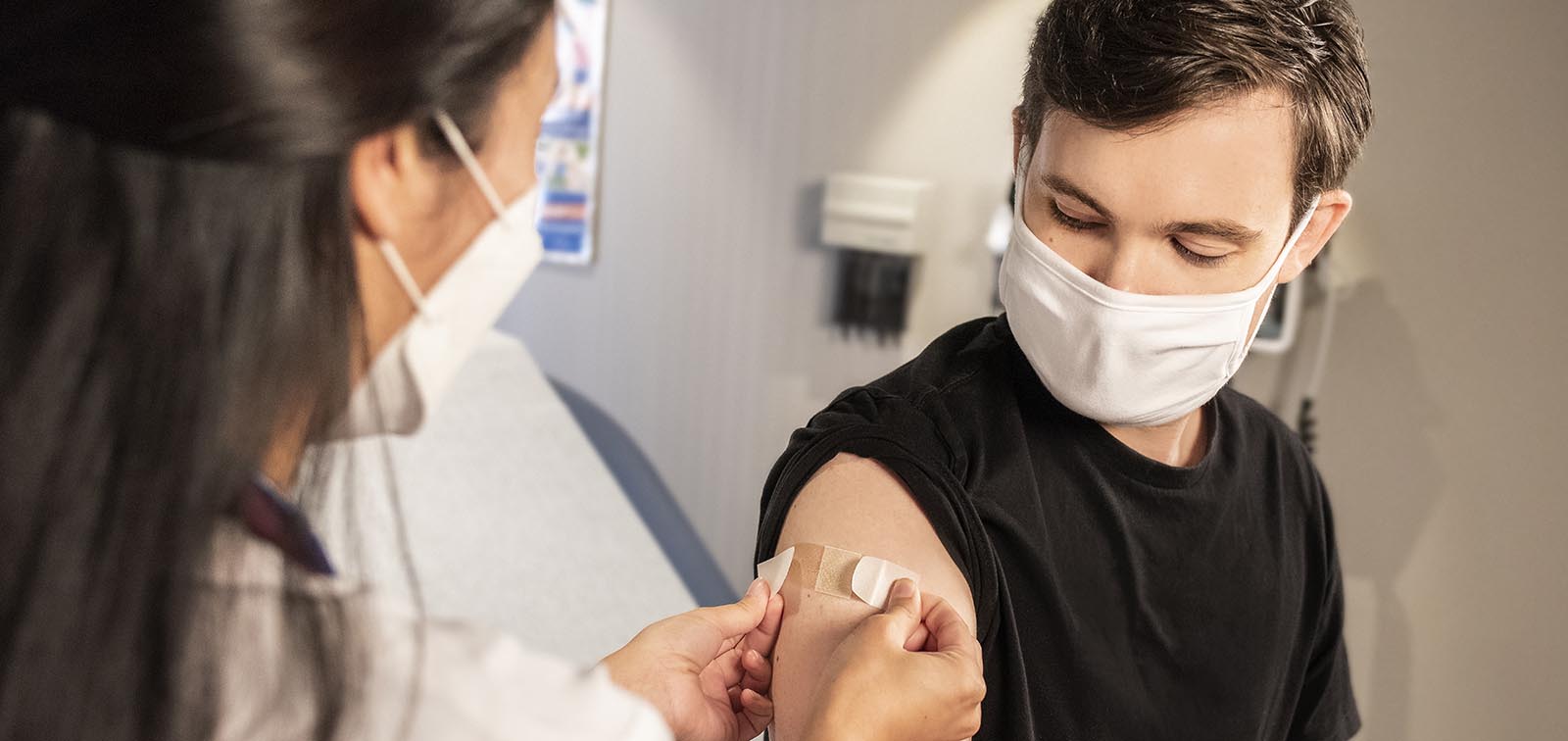
Las vacunas
Hay más de 150 vacunas candidatas en desarrollo, de las cuales más de 90 ya se están probando en ensayos clínicos, en humanos. Varias de ellas ya han anunciado resultados preliminares o finales de eficacia y 8 están ya autorizadas para su uso en la población general (cuatro de ellas en Europa).
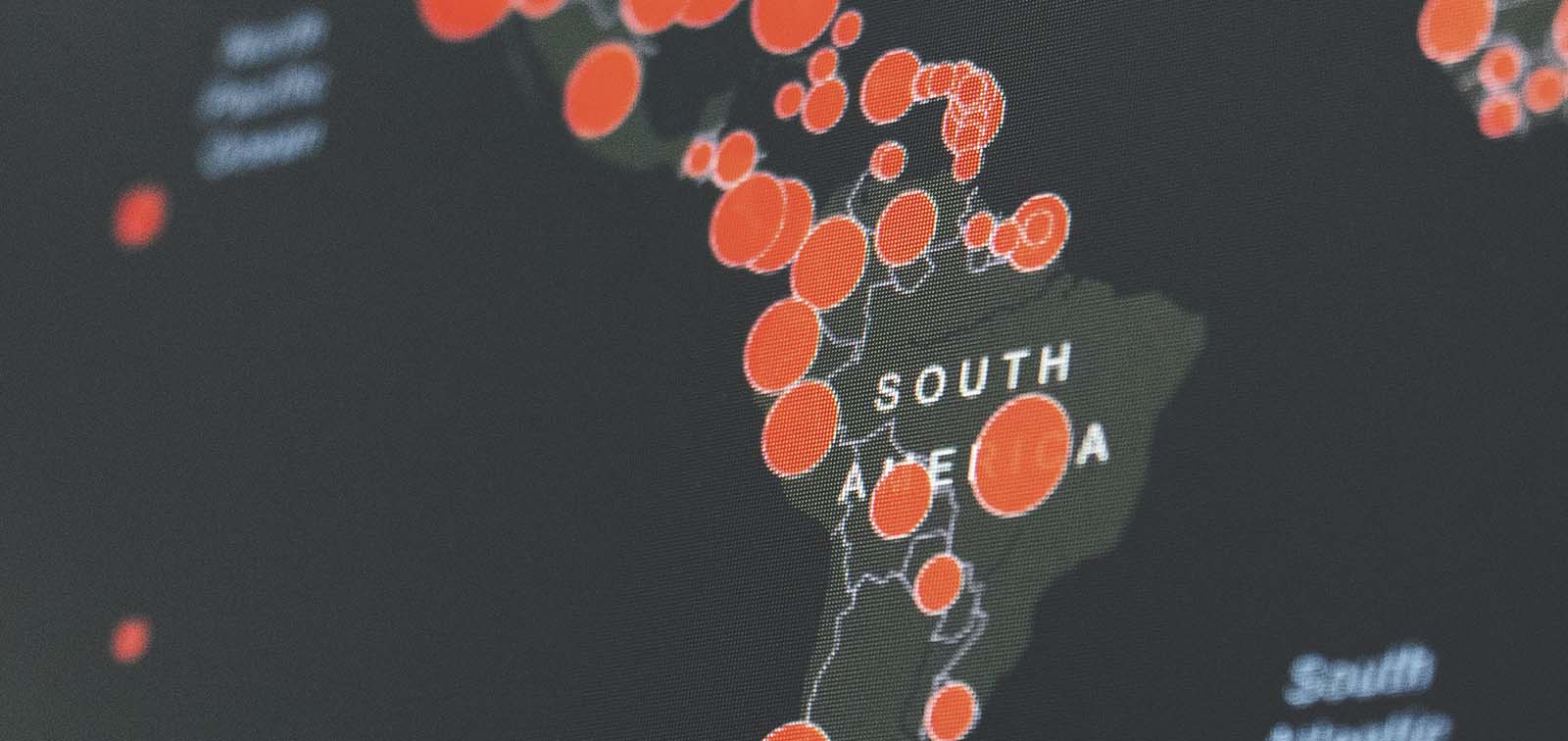
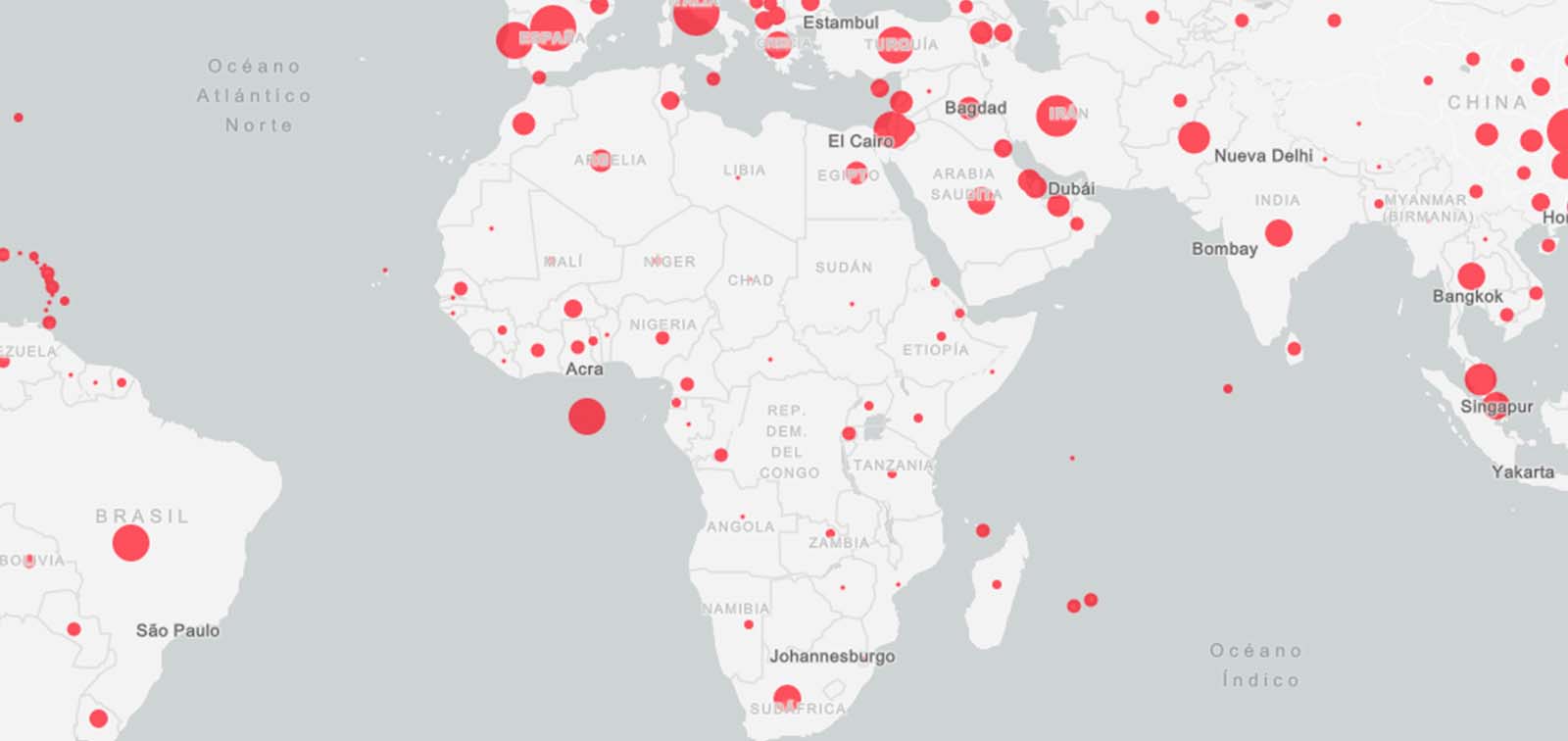
6. Evolución de la epidemia
Datos clave
Actualizado el 07/05/2021 a las 15.23 h. Datos de John Hopkins University & Medicine.
Fuente: Mapa de Our World in Data con datos de la Universidad Johns Hopkins.